Интервенционные и хирургические методы лечения

|
Помимо медикаментозного лечения, существуют и другие более радикальные методы лечения атеросклероза. Чтобы принять решение о целесообразности их проведения, больным проводится диагностическое исследование – ангиография.
Что такое ангиография?
Ангиография – процедура визуализации (рентгеновской диагностики) сердца и кровеносных сосудов после введения специального рентгеноконтрастного вещества. Ангиография включает в себя аортографию (визуализация аорты и аортального клапана), коронарографию (визуализация коронарных артерий), вентрикулографию (визуализация правого или левого желудочков и их клапанов), ангиографию (визуализация артерий конечностей, головного мозга, почек). Введение контрастного вещества проводят с помощью катетера (длинной гибкой трубочки), которую вводят в соответствующую артерию через разрез на плече (плечевую артерию) или разрез в паху (бедренную артерию) пациента.
Коронарография позволяет оценить степень поражения коронарных артерий атеросклерозом, точно определить локализацию и размер атеросклеротической бляшки, степень сужения коронарной артерии, а также количество наиболее пораженных артерий.
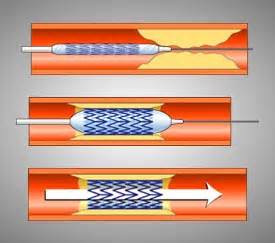
Баллонная ангиопластика и стентирование
|
Баллонная ангиопластика (полное название чрезкожная транслюминальная коронароангиопластика) – это рентгенохирургическое (его еще называют интервенционное) вмешательство, в ходе которого очень тонкий синтетический катетер с крошечным баллончиком на конце вводится через бедренную артерию в аорту, а оттуда в пораженную атеросклерозом коронарную артерию. Когда баллончик устанавливают (под рентгенологическим контролем) в наиболее суженный участок артерии, его раздувают и сдувают несколько раз. Благодаря вмешательству просвет пораженной артерии расширяется, а проходимость ее восстанавливается. Баллонная ангиопластика дает положительный клинический результат: уменьшается частота и тяжесть приступов стенокардии. Однако в 2-5% случаев возможны осложнения – внезапный спазм или спадение стенок артерии, которые могут привести к развитию инфаркта миокарда. Кроме того, у 30 – 45% больных, перенесших баллонную ангиопластику, примерно через полгода после вмешательства наблюдается рецидив стеноза.

|
Для предотвращения осложнений и повторного стеноза коронарной артерии многим больным в ходе баллонной ангиопластики устанавливают стенты. Стент - это маленький стальной проволочный каркас (до 2,5 см), который устанавливается в коронарной артерии с целью укрепления ее стенок. Одному больному можно, при необходимости, установить несколько стентов. К сожалению, у части больных наблюдается рестенозы (повторные стенозы) самих стентов. В последние годы большие надежды связываются с использованием стентов со специальным покрытием, уменьшающим вероятность тромбообразования, а также качественно новых стентов, продуцирующих препараты (рапамицин, актиномицин, статины), которые снижают вероятность рецидива стеноза.
Операция аортокоронарного шунтирования
|
На сегодняшней день наиболее радикальным методом лечения ишемической болезни сердца является операция аортокоронарного шунтирования (АКШ). Суть операции заключается в создании нового, окольного пути для сердечного кровотока, в обход блокированного участка пораженной атеросклерозом коронарной артерии (или артерий). Нередко шунтируется не одна, а сразу 3 – 5 артерий. В качестве шунта обычно используется большая подкожная вена бедра самого больного. При этом один конец венозного трансплантата вшивается в отверстие, сделанное в стенке аорты, а другой – в коронарную артерию ниже места ее поражения.
Еще один метод шунтирования – использование внутренней грудной (маммарной) артерии, конец которой вшивается в коронарную артерию (это маммарокоронарное шунтирование). Таким образом, питание мышцы сердца в области ранее суженного или тромбированного сосуда осуществляется частично за счет питания грудной клетки. Если операция производится больному, ранее перенесшему инфаркт миокарда с аневризмой (мешковидным расширением) желудочка сердца на месте образовавшегося истонченного дефекта (рубца), то одновременно с шунтирующими операциями производят иссечение этой аневризмы и ушивание дефекта сердечной мышцы.
Благодаря прогрессу оперативной техники летальность при аортокоронарном шунтировании в крупных специализированных медицинских центрах не превышает 3% (как при операциях по удалению желчного пузыря). Однако исход операции зависит не только от техники хирурга, но и возраста больного, количества и тяжести сопутствующих заболеваний.
Операция аортокоронарного шунтирования избавляет большинство больных от изнурительных приступов стенокардии, от необходимости постоянного приема нитроглицерина и других лекарств. Вместе с тем в отдаленном периоде нередко наблюдается рецидив стенокардии. У 3 – 4% больных рецидив наступает в течение года после операции, что связано, как правило, с техническими проблемами наложения шунтов. Через 5 лет после операции рецидив стенокардии наступает примерно у 35% оперированных, а спустя 10 лет – у 50% больных. Причиной рецидива в этих случаях является прогрессирование все того же атеросклеротического процесса. Очевидно, прогрессированием атеросклероза объясняется тот факт, что исследования, сравнивающие продолжительность жизни больных, перенесших аортокоронарное шунтирование, и больных, получавших медикаментозное лечение, не смогли установить преимуществ хирургического метода лечения. Нет доказательств того, что операция удлиняет жизнь или снижает вероятность инфаркта миокарда за исключением отдельных категорий больных.
Даже в случае безупречной выполненной операции наложенные шунты, равно как и собственные коронарные артерии больного, могут закупориться, и тогда больной оказывается перед необходимостью повторной операции. Повторное АКШ протекает, как правило, тяжелее, риск осложнений во время и сразу после операции гораздо выше, а клинический эффект не столь явный, как при первом шунтировании. Поэтому лучше предотвратить такой ход событий.
Главное, чтобы больные осознали, что операция АКШ не излечивает от атеросклероза, а лишь устраняет его клинические проявления. Прогрессирование атеросклероза после операции можно замедлить тем же способом, что и первичный атеросклероз, – изменением образа жизни, модификацией факторов риска и регулярным приемом рекомендованного лечения.
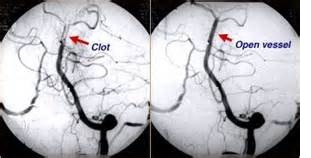
Реконструктивные операции на артериях, обеспечивающих мозговое кровообращение
|
Атеросклеротическое стенозирование мозговых артерий клинически проявляется нарушениями мозгового кровообращения разной степени тяжести. Чаще всего очаги стенозов располагаются в общих сонных артериях (в месте разветвления на внутреннюю и наружную сонные артерии), позвоночных артериях (в месте, где они отходят от подключичных артерий), а также в левой общей сонной и левой подключичной артериях.
Причиной нарушения мозгового кровообращения могут быть не только стенозы мозговых артерий, но и их закупорка эмболами. Фрагменты пристеночного тромба или даже жировые отложения атеросклеротической бляшки могут оторваться, попасть с током крови в мелкие сосуды мозга и закупорить их. Этот процесс называется эмболией мозга.
Хирургическое лечение атеросклероза артерий, обеспечивающих мозговое кровообращение, направлено на предотвращение ишемического повреждения головного мозга. При выраженном стенозировании мозговых артерий может быть проведена реконструктивная операция – эндартерэктомия. Суть операции заключается в удалении атеросклеротической бляшки (ее отслаивают от стенки артерии) и последующей ангиопластике с помощью специальной заплаты.
Операции при аневризмах аорты и поражении ее ветвей
Аневризма аорты и ее ветвей — локальное расширение или растягивание стенки аорты или крупных артерий. Разрыв аневризмы из-за массивной кровопотери чрезвычайно опасен.
Чаще аневризмы располагаются в брюшном отделе аорты, клинически проявляясь болями в животе или пояснице, ощущением пульсации.
Консервативного лечения нет. Хирургическое лечение заключается в краевой резекции при мешковидных аневризмах, либо в шунтировании или резекции аорты с ее протезированием при диффузных аневризмах.
При поражении подвздошных сосудов и артерий конечностей выполняется шунтирование или эндартерэктомии.
Все описанные выше операции, включая операцию аортокоронарного шунтирования, направлены на устранение последствий атеросклеротического поражения артерий, а не саму первопричину атеросклероза – нарушение липидного обмена. Однако существуют и такие операции.
Операции, корригирующие нарушенный липидный обмен
|
Операция частичного шунтирования тонкой кишки (операция частичного илеошунтирования) была разработана в США Генри Баквальдом (H. Buchwald)
в 1963 году. Вмешательство заключается в выключении из пищеварения конечной трети тонкой кишки.
Тонкая кишка в начальной своей части называется тощей кишкой, вторая же ее часть называется подвздошной кишкой. Именно подвздошная кишка играет основную роль во всасывании холестерина из пищи и желчных кислот. Причем, чем ближе к конечной части тонкой кишки (то есть чем ближе к толстой кишке), тем более активно происходит всасывание (абсорбция).
Операция частичного илеошунтирования нарушает этот механизм: холестерин, поступающий с пищей, и желчные кислоты не успевают в всасываться в коротком тонком кишечнике и выводятся с фекалиями наружу. Из побочных эффектов этой операции можно отметить временную диарею и дефицит витамина В12 у некоторых пациентов.
С 1977 года эти операции выполняются в Санкт-Петербургском государственном медицинском университете им. акад. И. П. Павлова. В последние годы при этих операциях используется лапароскопическая методика, что существенно снижает операционный риск и не оставляет больших послеоперационных рубцов. Наш 25-летний опыт выполнения операций частичного илеошунтирования при атеросклерозе и нарушениях липидного обмена свидетельствует о стабильном гиполипидемическом эффекте и обратном развитии атеросклеротических бляшек у некоторых больных с ишемической болезнью сердца.
Операция портокавального шунтирования для лечения гиперхолестеринемии применяется с 1973 года и заключается в создании соустья между воротной и нижней полой венами. Механизм гиполипидемического действия портокавального шунтирования связан со снижением синтеза холестерина и атерогенных липопротеидов низкой плотности.
Пересадка печени способствует нормализации обмена липопротеидов и применяется при выраженной врожденной гиперхолестеринемии. Впервые в 1984 году T. Starzl выполнил пересадку печени при врожденной гиперхолестеринемии семилетней девочке. Уровень холестерина плазмы крови был у нее 25 ммоль/л (в 5 раза выше нормы). При врожденной гиперхолестеринемии очень рано развивается атеросклероз и его клинические осложнения. В частности, к шести годам девочка перенесла инфаркт миокарда. Несмотря на проведенное аортокоронарное шунтирование, у ребенка сохранялись частые приступы стенокардии и развилась сердечная недостаточность. Поэтому одновременно с трансплантацией печени ей была выполнена и пересадка сердца. Приступы стенокардии прекратились, уровень общего холестерина плазмы крови снизился с 25 ммоль/л до 7 ммоль/л.
Описанные в этом разделе операции, корригирующие нарушенный липидный обмен, несмотря на свою очевидную эффективность, применяются ограниченно.
Дополнительные методы
Экстракорпоральные методы
Существуют так называемые экстракорпоральные методы коррекции липидного обмена. Суть заключается в коррекции состава биологических жидкостей (крови, лимфы) посредством их очищения вне организма. Методик несколько.
Гемосорбция — кровь пропускается через фильтры (адсорбенты), находящиеся в специальном аппарате вне организма. Применение особых сорбентов позволяет удалить из крови атерогенные липопротеиды плазмы. К сожалению при этом адсорбируются и другие липопротеиды, а также элементы крови. В этом отношении предпочтительнее иммуносорбция.
Иммуносорбция — применение иммуносорбента позволяет извлечь из крови только атерогенные липопротеиды низкой и очень низкой плотности.
Плазмаферез — замена плазмы крови больного препаратами крови и (или) кровозаменителями.
Плазмосорбция — очищение плазмы крови сорбентами с последующим возвращением в организм больного.
Использование этих методов позволяет добиться временного улучшения состояния показателей липидного состава крови. Общим недостатком перечисленных методов является их неизбирательность, поскольку наряду с атерогенными компонентами происходит удаление из организма факторов иммунитета, полноценных белков. Если применять эти методы постоянно, то изменяется белковый состав крови, а это чревато развитием осложнений.
Из перечисленных методов в настоящее время для коррекции нарушенного липидного состава крови наиболее часто используется аппаратный плазмаферез. Этот метод основан на разделении крови с помощью аппаратов на клеточную (эритроциты, лейкоциты, лимфоциты, моноциты, тромбоциты) и жидкую часть (плазма крови) с одновременным замещением плазмы крови больного препаратами крови и возвращением в организм форменных элементов, обработанных специальными растворами.
Установлено, что эта процедура, производимая 2–4 раза в месяц в течение 10 лет больным тяжелой семейной гиперхолестеринемией, приводит к значительному клиническому улучшению и даже увеличению продолжительности жизни больных.
Очевидными недостатками описанных методов является их краткосрочный эффект, необходимость многократного повторения процедур (2 и более раз в месяц), что затруднительно для больных, и высокая стоимость.
Лазерное облучение крови
Биологическое действие лазерного излучения сводится к эффекту фотобиоактивации. В ряде исследований показано, что под действием лазерного облучения крови улучшается сократительная способность сердечной мышцы, уменьшается интенсивность и частота приступов стенокардии, а также улучшаются липидные показатели крови. Лазерное облучение крови может быть внутривенным, внутриартериальным и чрезкожным.
Необходимо еще раз отметить, что все вышеописанные методы являются дополнительными и могут применяться только как компонент в комплексном лечении атеросклероза.
Новые методы лечения

|
В последние несколько лет применяются новые аппаратные методы лечения ишемической болезни сердца. К числу этих методов относится усиленная наружная контрпульсация и ударно-волновая терапия. Эти методы внедрены в практику в ряде ведущих кардиологических клиник страны и многие клиницисты позитивно оценивают результаты их применения.
Усиленная наружная контрпульсация
Новый метод лечения ишемической болезни сердца и сердечной недостаточности. В настоящее время усиленная наружная контрпульсация проводится больным ишемической болезнью сердца с тяжелой стенокардией (III-IV функционального класса), у которых медикаментозное лечение недостаточно эффективно, а проведение баллонной ангиопластики или аортокоронарного шунтирования не представляется возможным в силу разных причин.
Система усиленной наружной контрпульсации представляет собой конфигурацию из трех надувных манжет, которые оборачивают вокруг конечностей и ягодиц пациента. Манжеты последовательно надувают от икр к бедрам и ягодицам, в результате чего повышается диастолическое давление в аорте и венозный возврат крови к сердцу. Затем до начала систолы воздух из манжет выпускают, что способствует значительной разгрузке левого желудочка с сопутствующим снижением нагрузки на сердце. Сдувание и надувание манжет синхронизируется с фазами сердечного цикла согласно получаемой кардиограмме пациента.
Сущность метода состоит в постоянном поддержании диастолического кровотока, за счет чего происходит стимуляция образования коллатералей (дополнительных сосудов) в ишемизированных областях сердечной мышцы. В результате уменьшаются признаки ишемии миокарда: снижается частота и выраженность приступов стенокардии, потребность в нитроглицерине, улучшается физическая работоспособность и общее самочувствие пациентов.
Существует ряд противопоказаний к проведению данного вида лечения. К их числу относится плохо контролируемая артериальная гипертония, тяжелые аритмии, поражения клапанного аппарата сердца, тромбофлебиты и ряд других.
Ударно-волновая терапия сердца
Низкоинтенсивные ударные волны, создаваемые специальным генератором ударных волн, вызывают напряжение сдвига в сосудистой стенке. Это стимулирует высвобождение факторов сосудистого роста (образование новых сосудов) и улучшение микроциркуляции сердечной мышцы. Клиническим результатом курса лечения является уменьшение функционального класса стенокардии и увеличение переносимости физической нагрузки.